โรคฝีดาษวานร เป็นโรคไวรัสที่มาจากสัตว์ ซึ่งได้มีความสนใจมากขึ้นในช่วงหลายปีที่ผ่านมา เนื่องจากศักยภาพที่สามารถส่งผลกระทบต่อสุขภาพของมนุษย์ การทำความเข้าใจเกี่ยวกับโรคฝีดาษวานรเป็นสิ่งสำคัญสำหรับสุขภาพสาธารณะ เนื่องจากช่วยในการป้องกัน การวินิจฉัยเบื้องต้น และการรักษาที่มีประสิทธิภาพ คำแนะนำที่ครอบคลุมนี้จะเจาะลึกทุกแง่มุมของโรคฝีดาษวานร เพื่อมอบความรู้ที่มีคุณค่าแก่ประชาชนทั่วไป และผู้เชี่ยวชาญด้านสุขภาพ
ทำความเข้าใจเกี่ยวกับโรคฝีดาษวานร
โรคฝีดาษวานร หรือ mpox เป็นโรคติดเชื้อที่เกิดจากไวรัส (monkeypox virus) ซึ่งอยู่ในตระกูล Orthopoxvirus เช่นเดียวกับไวรัสฝีดาษ ชื่อของโรคมาจากการค้นพบครั้งแรกในลิงทดลองในปี 1958 แม้ว่าสัตว์ฟันแทะในแอฟริกาจะเป็นพาหะหลักของโรคนี้ โรคนี้สามารถติดต่อจากสัตว์สู่คน และจากคนสู่คนได้ อาการมักจะคล้ายกับโรคฝีดาษ แต่มีความรุนแรงน้อยกว่า และอัตราการเสียชีวิตต่ำกว่า
โรคฝีดาษวานร ติดต่อกันได้อย่างไร ?
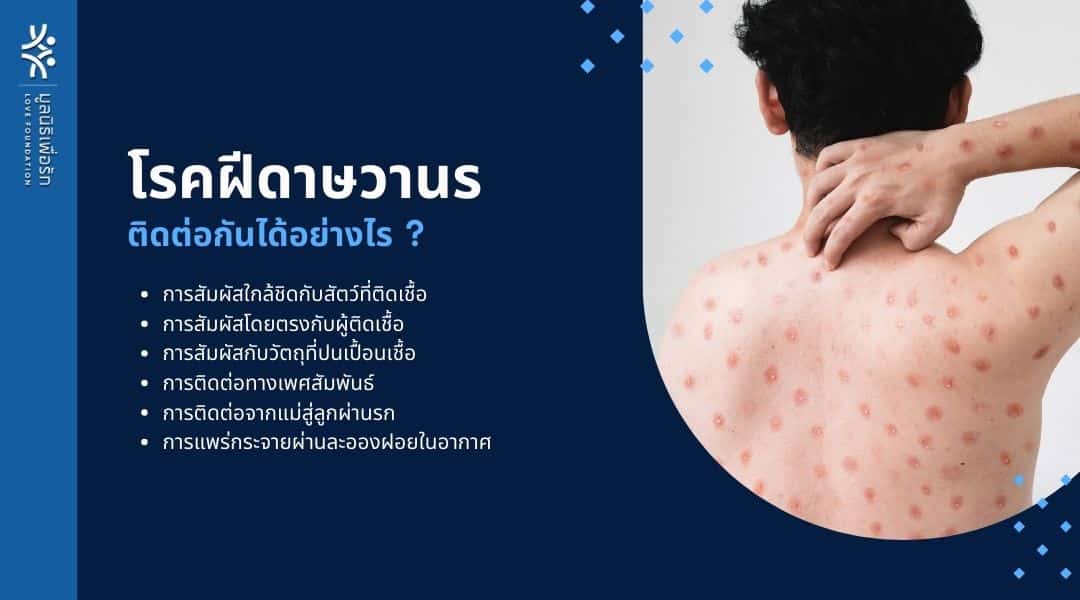
สาเหตุสำคัญของติดต่อของโรคมีดังนี้
- การสัมผัสใกล้ชิดกับสัตว์ที่ติดเชื้อ: โดยเฉพาะสัตว์ตระกูลฟันแทะ เช่น หนูชนิดต่างๆ และลิง
- การสัมผัสโดยตรงกับผู้ติดเชื้อ: ผ่านการสัมผัสกับผื่น แผล หรือของเหลวจากร่างกายของผู้ป่วย
- การสัมผัสกับวัตถุที่ปนเปื้อนเชื้อ: เช่น เสื้อผ้า ผ้าปูที่นอน หรือของใช้ส่วนตัวของผู้ติดเชื้อ
- การติดต่อทางเพศสัมพันธ์: โดยเฉพาะในกลุ่มชายที่มีเพศสัมพันธ์กับชาย (MSM)
- การติดต่อจากแม่สู่ลูกผ่านรก: ในกรณีที่มารดาติดเชื้อระหว่างตั้งครรภ์
- การแพร่กระจายผ่านละอองฝอยในอากาศ: แม้จะพบได้น้อยกว่าวิธีอื่น แต่ก็เป็นไปได้ในกรณีที่มีการสัมผัสใกล้ชิดเป็นเวลานาน
อาการของโรคฝีดาษวานร
อาการของโรคฝีดาษวานรมักจะเริ่มด้วยมีไข้ ปวดเมื่อยกล้ามเนื้อ ปวดศีรษะ ต่อมน้ำเหลืองบวม และร่างกายอ่อนเพลีย หลังจากนั้น 1-3 วัน ผู้ป่วยจะเริ่มมีผื่นปรากฏขึ้น โดยเฉพาะบริเวณใบหน้า มือ และเท้า ผื่นนี้จะพัฒนาจากจุดแดงเป็นตุ่มนูน ตุ่มน้ำ ตุ่มหนอง และสุดท้ายจะแห้งกรัง และหลุดลอกไป กระบวนการนี้อาจใช้เวลา 2 – 4 สัปดาห์ ในบางกรณี อาจพบอาการอื่นๆ เช่น เจ็บคอ ไอ และท้องเสียร่วมด้วย
ใครบ้างที่เสี่ยงต่อการติดโรคฝีดาษวานร
แม้ว่าทุกคนสามารถติดโรคฝีดาษวานรได้ แต่กลุ่มที่มีความเสี่ยงสูงได้แก่
- ผู้ที่สัมผัสใกล้ชิดกับผู้ติดเชื้อ
- บุคลากรทางการแพทย์ที่ดูแลผู้ป่วย
- ผู้ที่อาศัย หรือเดินทางไปในพื้นที่ที่มีการระบาดของโรค
- ผู้ที่สัมผัสกับสัตว์ที่อาจติดเชื้อ โดยเฉพาะในแอฟริกากลาง และตะวันตก
- เด็กเล็ก หญิงตั้งครรภ์ และผู้ที่มีภูมิคุ้มกันบกพร่อง เช่น ภูมิแพ้ หอบหืด เอชไอวี เบาหวาน อาจมีความเสี่ยงต่อการเกิดโรครุนแรงมากขึ้น
การวินิจฉัย โรคฝีดาษวานร

1. การตรวจร่างกาย: แพทย์จะทำการตรวจร่างกายอย่างละเอียด โดยเฉพาะอย่างยิ่งบริเวณผิวหนัง ปาก และอวัยวะเพศ เพื่อหาร่องรอยของผื่น หรือตุ่มน้ำ ซึ่งเป็นลักษณะเฉพาะของโรคฝีดาษวานร โดยผื่นมักจะเริ่มจากจุดแดงเล็กๆ แล้วพัฒนาเป็นตุ่มนูน ตุ่มน้ำ และสุดท้ายกลายเป็นสะเก็ด ผื่นมักพบได้ทั่วร่างกาย แต่อาจมีความเข้มข้นมากกว่าบริเวณใบหน้า มือ และเท้า นอกจากนี้ แพทย์จะตรวจวัดอุณหภูมิร่างกาย เนื่องจากไข้เป็นอาการที่พบได้บ่อยในระยะแรกของโรค
2. การซักประวัติผู้ป่วย: แพทย์จะสอบถามข้อมูลอย่างละเอียดเกี่ยวกับ
- ประวัติการเดินทางไปยังพื้นที่ที่มีการระบาดของโรคฝีดาษวานร
- การสัมผัสใกล้ชิดกับผู้ที่ติดเชื้อ หรือสงสัยว่าติดเชื้อ
- การสัมผัสกับสัตว์ที่อาจเป็นพาหะของโรค เช่น สัตว์ฟันแทะ หรือลิง
- อาการที่เกิดขึ้น ระยะเวลาที่เริ่มมีอาการ และลำดับการเกิดอาการต่างๆ
- ประวัติการได้รับวัคซีนป้องกันไข้ทรพิษ ซึ่งอาจให้การป้องกันบางส่วนต่อโรคฝีดาษวานร
3. การตรวจทางห้องปฏิบัติการ
- การเก็บตัวอย่าง: แพทย์จะเก็บตัวอย่างจากรอยโรคที่ผิวหนัง โดยใช้ไม้พันสำลีป้ายบริเวณตุ่มน้ำ หรือสะเก็ดแผล นอกจากนี้อาจมีการเก็บตัวอย่างเลือดเพื่อตรวจหาแอนติบอดีต่อไวรัส
- การตรวจด้วยวิธี PCR (Polymerase Chain Reaction): เป็นวิธีที่มีความไว และความจำเพาะสูง สามารถตรวจหาสารพันธุกรรมของไวรัสฝีดาษวานรได้แม้มีปริมาณน้อย
- การเพาะเชื้อไวรัส: เป็นวิธีที่ใช้เวลานานกว่า แต่สามารถยืนยันการมีอยู่ของไวรัสที่มีชีวิตได้
- การตรวจทางซีรั่มวิทยา: เพื่อตรวจหาแอนติบอดีต่อไวรัสฝีดาษวานร ซึ่งอาจมีประโยชน์ในกรณีที่สงสัยว่าเคยติดเชื้อมาก่อน
4. การวินิจฉัยแยกโรค: แพทย์จะต้องพิจารณาแยกโรคฝีดาษวานรจากโรคอื่นๆ ที่มีอาการคล้ายกัน เช่น:
- อีสุกอีใส (Chickenpox)
- เริม (Herpes simplex)
- โรคมือ เท้า ปาก (Hand, foot, and mouth disease)
- โรคซิฟิลิส (Syphilis)
- แผลพุพอง (Impetigo)
- โรคภูมิแพ้ผิวหนัง (Atopic dermatitis) การวินิจฉัยแยกโรคอาจต้องอาศัยการตรวจทางห้องปฏิบัติการเพิ่มเติมเพื่อยืนยันผล
5. การปรึกษาผู้เชี่ยวชาญ: ในกรณีที่สงสัย หรือยืนยันว่าเป็นโรคฝีดาษวานร แพทย์อาจปรึกษากับผู้เชี่ยวชาญด้านโรคติดเชื้อ แพทย์ผิวหนัง หรือแพทย์ด้านระบาดวิทยา เพื่อร่วมกันวางแผนการรักษา และการควบคุมการแพร่ระบาด
การป้องกันโรคฝีดาษวานร
การป้องกันโรคฝีดาษวานรมีหลายวิธี ซึ่งสามารถแบ่งออกเป็นมาตรการส่วนบุคคล และมาตรการระดับชุมชน ดังนี้
การป้องกัน โรคฝีดาษวานร มาตรการส่วนบุคคล
การรักษาสุขอนามัย
- ล้างมือบ่อยๆ ด้วยสบู่ และน้ำ หรือใช้เจลแอลกอฮอล์
- หลีกเลี่ยงการสัมผัสตา จมูก ปากด้วยมือที่ไม่สะอาด
การป้องกันการสัมผัสโดยตรง
- หลีกเลี่ยงการสัมผัสใกล้ชิดกับผู้ที่มีอาการคล้ายโรคฝีดาษวานร
- หลีกเลี่ยงการสัมผัสกับสัตว์ที่อาจเป็นพาหะ โดยเฉพาะในพื้นที่ที่มีการระบาด
การใช้อุปกรณ์ป้องกันส่วนบุคคล
- สวมหน้ากากอนามัยเมื่ออยู่ใกล้ผู้ที่สงสัยว่าติดเชื้อ
- สวมถุงมือเมื่อต้องสัมผัสกับผู้ป่วย หรือสัตว์ที่อาจติดเชื้อ
การดูแลสุขภาพทั่วไป
- รับประทานอาหารที่มีประโยชน์ ออกกำลังกายสม่ำเสมอ
- พักผ่อนให้เพียงพอเพื่อเสริมสร้างภูมิคุ้มกัน
การป้องกันโรคฝีดาษวานรมาตรการระดับชุมชน และสาธารณสุข
การให้ความรู้ และการสื่อสาร
- ให้ข้อมูลที่ถูกต้องเกี่ยวกับโรค วิธีการแพร่เชื้อ และการป้องกัน
- รณรงค์สร้างความตระหนักในชุมชน
การเฝ้าระวัง และการรายงานโรค
- ติดตามสถานการณ์การระบาดอย่างใกล้ชิด
- รายงานผู้ป่วยสงสัยให้หน่วยงานสาธารณสุขทราบโดยเร็ว
การควบคุมการแพร่ระบาด
- แยกผู้ป่วย และกักกันผู้สัมผัสใกล้ชิ
- ทำความสะอาด และฆ่าเชื้อในพื้นที่ที่มีการปนเปื้อน
การฉีดวัคซีน
- ในบางประเทศอาจมีการฉีดวัคซีนป้องกันโรคฝีดาษ (smallpox)
- ซึ่งอาจช่วยป้องกันโรคฝีดาษวานรได้บางส่วน
การควบคุมสัตว์พาหะ
- เฝ้าระวัง และควบคุมสัตว์ที่อาจเป็นพาหะในพื้นที่เสี่ยง
- ให้ความรู้แก่ประชาชนเกี่ยวกับการปฏิบัติตัวเมื่อต้องสัมผัสกับสัตว์ที่อาจเป็นพาหะ
การเตรียมความพร้อมของระบบสาธารณสุข
- จัดเตรียมอุปกรณ์ป้องกัน เวชภัณฑ์ และบุคลากรทางการแพทย์
- พัฒนาแนวทางการวินิจฉัย และรักษาที่เป็นมาตรฐาน
ความร่วมมือระหว่างประเทศ
- แลกเปลี่ยนข้อมูล และประสานงานกับองค์กรระหว่างประเทศเพื่อควบคุมการแพร่ระบาดในระดับโลก
การป้องกันโรคฝีดาษวานรต้องอาศัยความร่วมมือจากทุกภาคส่วน ทั้งระดับบุคคล ชุมชน และหน่วยงานภาครัฐ เพื่อลดความเสี่ยงในการแพร่ระบาด และปกป้องสุขภาพของประชาชน
การรักษา โรคฝีดาษวานร

การรักษาโรคฝีดาษวานรส่วนใหญ่เป็นการรักษาตามอาการ เนื่องจากยังไม่มียาต้านไวรัสที่จำเพาะต่อเชื้อนี้ที่ได้รับการรับรองอย่างกว้างขวาง อย่างไรก็ตาม การรักษามีหลายแนวทาง ดังนี้
การรักษาตามอาการ
- การบรรเทาอาการปวด: ใช้ยาแก้ปวดทั่วไป เช่น พาราเซตามอล หรือไอบูโพรเฟน
- การลดไข้: ใช้ยาลดไข้ เช่น พาราเซตามอล
- การดูแลผิวหนัง: รักษาความสะอาดของผื่น และแผล ใช้ยาทาเฉพาะที่เพื่อลดอาการคัน และป้องกันการติดเชื้อแบคทีเรียแทรกซ้อน
- การรักษาสมดุลน้ำ และเกลือแร่: ให้ดื่มน้ำมากๆ เพื่อป้องกันภาวะขาดน้ำ
การใช้ยาต้านไวรัส: แม้จะยังไม่มียาที่ได้รับการรับรองอย่างเป็นทางการ แต่ในบางกรณีอาจพิจารณาใช้ยาต้านไวรัสบางชนิด เช่น: Tecovirimat (TPOXX), Brincidofovir, Cidofovir
การรักษาแบบประคับประคอง: ในกรณีที่มีอาการรุนแรง อาจต้องรักษาในหอผู้ป่วยวิกฤต อาจต้องใช้เครื่องช่วยหายใจหากมีปัญหาระบบทางเดินหายใจ
การป้องกัน และรักษาภาวะแทรกซ้อน: ให้ยาปฏิชีวนะในกรณีที่มีการติดเชื้อแบคทีเรียแทรกซ้อน ดูแลรักษาแผลเป็นที่อาจเกิดขึ้นหลังจากหายจากโรค
การแยกผู้ป่วย: ผู้ป่วยควรถูกแยกเพื่อป้องกันการแพร่เชื้อ จนกว่าแผลทุกแห่งจะแห้ง และตกสะเก็ด
การติดตามอาการ: ติดตามอาการอย่างใกล้ชิด โดยเฉพาะในช่วง 2-4 สัปดาห์แรกของการติดเชื้อ
การดูแลทางจิตใจ: ให้คำปรึกษา และสนับสนุนทางจิตใจแก่ผู้ป่วย และครอบครัว
การฟื้นฟูสภาพ: หลังจากหายจากโรค อาจต้องมีการฟื้นฟูสภาพร่างกาย และจิตใจ
การติดตามผลระยะยาว: นัดติดตามอาการหลังจากหายจากโรคเพื่อประเมินผลกระทบระยะยาวที่อาจเกิดขึ้น
สิ่งสำคัญที่สุด คือ การรักษาควรอยู่ภายใต้การดูแลของแพทย์ผู้เชี่ยวชาญ และปฏิบัติตามแนวทางการรักษาอย่างเคร่งครัด
ความแตกต่าง โควิด-19 และฝีดาษวานร
แม้ว่าทั้งฝีดาษวานร และโควิด-19 จะเป็นโรคติดต่อ แต่มีความแตกต่างที่สำคัญ
- ฝีดาษวานรแพร่กระจายยากกว่าโควิด-19 เนื่องจากต้องการการสัมผัสใกล้ชิดมากกว่า
- อาการของฝีดาษวานรมักจะเฉพาะเจาะจงมากกว่า โดยเฉพาะผื่น และแผลบนผิวหนัง
- ระยะฟักตัวของฝีดาษวานร (5-21 วัน) มักจะนานกว่าโควิด-19 (2-14 วัน)
- การรักษา และการป้องกันมีความแตกต่างกัน โดยวัคซีนฝีดาษสามารถใช้ป้องกันฝีดาษวานรได้ในระดับหนึ่ง
อ่านบทความที่เกี่ยวข้อง
การวินิจฉัยที่รวดเร็ว และแม่นยำมีความสำคัญอย่างยิ่งในการควบคุมการแพร่ระบาดของโรคฝีดาษวานร และช่วยให้ผู้ป่วยได้รับการรักษาที่เหมาะสมโดยเร็ว ซึ่งจะช่วยลดความรุนแรงของโรค และป้องกันภาวะแทรกซ้อนที่อาจเกิดขึ้นได้